 Klient gabinetu kosmetycznego oczekuje, że składową profesjonalnie wykonanej usługi nie będą tylko kosmetyki i wykwalifikowany personel, ale również sterylne narzędzia. Gabinet kosmetyczny to nic innego, jak mała sala operacyjna, większość wykonywanych tam zabiegów przebiega z naruszeniem ciągłości tkanek, dlatego też w gabinecie kosmetycznym powinien obowiązywać taki sam reżim sanitarny. Odpowiednio przeszkolony, świadomy zagrożeń wynikających z wykonywanych czynności personel, musi zapewnić klientowi najwyższy poziom bezpieczeństwa mikrobiologicznego.
Klient gabinetu kosmetycznego oczekuje, że składową profesjonalnie wykonanej usługi nie będą tylko kosmetyki i wykwalifikowany personel, ale również sterylne narzędzia. Gabinet kosmetyczny to nic innego, jak mała sala operacyjna, większość wykonywanych tam zabiegów przebiega z naruszeniem ciągłości tkanek, dlatego też w gabinecie kosmetycznym powinien obowiązywać taki sam reżim sanitarny. Odpowiednio przeszkolony, świadomy zagrożeń wynikających z wykonywanych czynności personel, musi zapewnić klientowi najwyższy poziom bezpieczeństwa mikrobiologicznego.
Świadomy personel wie, że w zakładzie kosmetycznym mogą czekać niebezpieczeństwa, porównywalne z pobytem w szpitalu. Każdy z nas (personel – klient) może okazać się nosicielem chorób, które mogą być przeniesione zarówno na personel, jak i kolejnego klienta. Głównym materiałem zakaźnym jest krew, której kontakt z uszkodzonymi błonami śluzowymi czy uszkodzoną skórą może być potencjalnym źródłem zakażenia, np. wirusem zapalenia wątroby. Zabiegi kosmetyczne w większości przeprowadza się urzywając rąk, jednak niektórych, nie można wykonać bez pomocy specjalistycznego sprzętu. Wdrożenie właściwej procedury mycia i dezynfekcji rąk oraz przygotowania narzędzi jest najskuteczniejszym środkiem zapobiegawczym przed zakażeniami.
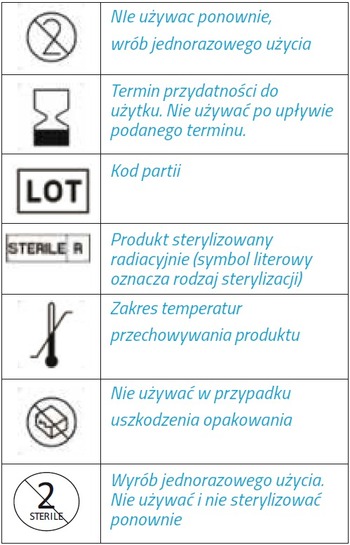
Narzędzia mogą być jedno- i wielorazowe. W przypadku wszystkich narzędzi musimy bezwzględnie przestrzegać instrukcji producenta. Na opakowaniach narzędzi jednorazowych znajdziemy różne piktogramy, mówiące nam o sposobie postępowania z danym narzędziem.
Narzędzia wielorazowe muszą być skonstruowane w odpowiedni sposób, tak by ich budowa pozwoliła na bezpieczne przeprowadzenie zabiegu oraz późniejszą jego „obróbkę”.
Największe ryzyko zakażenia występuje w trakcie zabiegów naruszających ciągłość tkanek. Do przeprowadzenia takich zabiegów niezbędne jest stosowanie sterylnych wyrobów. Każdy wyrób sterylny powinien być wytwarzany w taki sposób, aby na każdym etapie zminimalizować możliwość wystąpienia zanieczyszczeń biologicznych, chemicznych i fizycznych, których obecność uniemożliwia uzyskanie wyrobu jałowego. Użytkownik wyrobu sterylnego ma otrzymać gwarancję jałowości na poziomie SAL = 1 x 10-6” (Sterility Assurance Level). Oznacza to, że 1 na 1 000 000 wysterylizowanych pakietów może być niesterylny.
Sterylność wyrobu można uzyskać tylko pod warunkiem spełnienia określonych wymagań na każdym etapie postępowania oraz udokumentowania odpowiedniej jakości. Skuteczność procesów sterylizacji to łańcuch zależności, w którym bardzo ważną rolę odgrywa świadomy i odpowiedzialny personel.
 Dekontaminacja
Dekontaminacja
Ustawa o zwalczaniu i zapobieganiu chorób zakaźnych u ludzi definiuje proces dekontaminacji jako niszczenie biologicznych czynników chorobotwórczych przez mycie, dezynfekcję i sterylizację. Udokumentowany proces sterylizacji ma zapewnić bezpieczeństwo klientom i personelowi oraz zabezpieczyć gabinet przed pozwem ze strony klienta o potencjalne zakażenie.
Sposób dekontaminacji wybieramy, dzieląc sprzęt wg klasyfikacji Spauldinga:
- narzędzia kontaktujące się z nieuszkodzoną skórą powinny być dezynfekowane,
- narzędzia kontaktujące się z błonami śluzowymi powinny być sterylne, a jeżeli nie jest, to możliwe powinny być poddane dezynfekcji wysokiego poziomu,
- narzędzia kontaktujące się z uszkodzonymi tkankami muszą być sterylne.
Etapy
Dekontaminacja to szereg następujących po sobie w określonej kolejności etapów:
- Dezynfekcja po użyciu (wstępna). Z reguły chemiczna wykonywana w miejscu użycia sprzętu preparatami o pełnym spektrum działania (B, F, Tbc, V), mająca na celu przecięcie dróg szerzenia zakażeń oraz ochronę personelu zajmującego się sprzętem w dalszych etapach postępowania.
- Mycie i dezynfekcja. Chemiczna, termiczna lub chemiczno-termiczna, przeprowadzana w myjniach dezynfektorach lub manualnie – ma na celu usunięcie pozostałości białkowych oraz redukcję mikroorganizmów ze sprzętu.
- Kontrola jakościowa i ilościowa. Ma na celu sprawdzenie, czy narzędzia w zestawie są zgodne z „listą narzędziową” oraz wycofanie narzędzi uszkodzonych lub zardzewiałych. Przeprowadza się tu również oliwienie części ruchomych narzędzi specjalnymi olejami.
- Pakietowanie z wyborem odpowiednich opakowań do metody sterylizacji. Opakowanie sterylizacyjne musi być odpowiednie do metody sterylizacji, wpuścić czynnik sterylizacyjny oraz zapewnić sterylność w trakcie przechowywania.
- Etykietowanie. Ma na celu identyfikację użycia konkretnego pakietu do konkretnego klienta w myśl zasady „Jeden pacjent, jeden zestaw narzędzi”. Na etykiecie musi być data sterylizacji, data ważności, numer cyklu autoklawu oraz kod osoby wykonującej sterylizację.
- Sterylizacja. Ma na celu zabicie wszystkich zdolnych do życia drobnoustrojów na narzędziach.
- Przechowywanie. Ma na celu przechowanie w odpowiednich warunkach sterylnych pakietów aż do następnego użycia.
Każdy z etapów dekontaminacji musi być kontrolowany, a wyniki zapisywane w dokumentacji przechowywanej zgodnie z ustawą o dokumentacji medycznej.
Sterylizacja to ostatni z etapów procesu dekontaminacji. Uwzględniając wskazania producenta sprzętu, możemy ją wykonać, używając pary wodnej w nadciśnieniu w dwóch zakresach temperatur 134 ºC i 121 ºC lub jednej z metod sterylizacji niskotemperaturowej. Proces sterylizacji musi być bezwzględnie monitorowany z użyciem różnego rodzaju niezależnych od siebie wskaźników, a wyniki kontroli zapisane w dokumentacji, którą należy archiwizować i przechowywać jak dokumentację medyczną.
Wskaźniki
Proces sterylizacji kontrolujemy wskaźnikami fizycznymi, chemicznymi i biologicznymi.
- Wskaźniki fizyczne. Systemy sygnalizacyjne wmontowane w urządzenie (termometry, manometry, kontrolki świetlne), podlegają one okresowej kontroli i kalibracji.
- Wskaźniki biologiczne. Wskaźniki zawierające wyselekcjonowane spory bakterii oporne na dany czynnik sterylizacyjny.
- Wskaźniki chemiczne. Substancje chemiczne, które po osiągnięciu krytycznych parametrów sterylizacji zmieniają barwę.
Dotychczas norma PN EN 15 882 dzieliła wskaźniki chemiczne na 6 klas.
Klasa 1: Wskaźniki procesu służą do kontroli ekspozycji, czyli informują na pierwszy rzut oka, który pakiet został poddany sterylizacji. Do wskaźników procesu należą taśmy samoprzylepne, paski umieszczone na opakowaniach, nalepki. Zmiana koloru potwierdza jedynie ekspozycję pakietu, nie daje natomiast gwarancji prawidłowej sterylizacji (taśma wskaźnikowa).
Klasa 2: Wskaźniki do określonych procesów badawczych (Bowie&Dick), stosowane jako wskaźniki dopuszczające sterylizator do pracy.
Klasa 3: Wskaźniki jednoparametrowe.
Klasa 4: Wskaźniki wieloparametrowe wskazują, że zostały osiągnięte wartości dwóch lub więcej krytycznych parametrów sterylizacji.
Klasa 5: Wskaźniki zintegrowane wskazują, że zostały osiągnięte jednocześnie wszystkie krytyczne parametry sterylizacji, gwarantujące jej prawidłowy przebieg (np. dla sterylizacji parą wodną – odpowiednie ciśnienie i nasycenie pary, temperatura i czas).
Klasa 6: Wskaźniki emulacyjne wskazują, że zostały osiągnięte jednocześnie wszystkie wartości krytycznych parametrów sterylizacji gwarantujących jej prawidłowy przebieg, określonych dla danego cyklu sterylizacji, np. czas ekspozycji pary wodnej w temperaturze 134 °C przez 3-5 minut.
Wskaźniki chemiczne mogą być używane do kontroli procesu sterylizacji w przygotowanych przez użytkownika pakietach reprezentatywnych dla danego wsadu lub w gotowych urządzeniach. Dopuszczenie do użytku wyrobów sterylnych może nastąpić tylko wówczas, jeżeli wszystkie użyte do kontroli wskaźniki (fizyczne, chemiczne, bioogiczne) pokazały, że cykl sterylizacji przebiegł prawidłowo, zawsze gdy skuteczność procesu lub szczelność opakowania jest wątpliwa, wysterylizowany wsad powinien zostać uznany za niesterylny i poddany ponownie procesowi dekontaminacji. Wyniki wszystkich wskaźników użytych do kontroli procesu sterylizacji należy zapisać w dokumentacji. Nie można dzielić fabrycznie przygotowanych wskaźników. Zgodnie z normą za dobór wskaźnika do kontroli procesu sterylizacji odpowiada użytkownik.
Na dziś nie ma uregulowań prawnych, mówiących o kwalifikacjach personelu zajmującego się procesem dekontaminacji. Jednak w roku 2008 Ministerstwo Zdrowia zaakceptowało dwustopniowy program kursów dla tych pracowników wytwarzających i nadzorujących wytwarzanie wyrobów sterylnych w warunkach podmiotów leczniczych. A w roku 2012 został wpisany na listę zawodów technik sterylizacji medycznej.
Pracownik, wytwarzający sterylne wyroby, wykonuje czynności, mające bezpośredni wpływ na życie i zdrowie klienta, wypełnia on (pracownik) zadania zawodowe, wymagające dużej odpowiedzialności, samodzielności, dyscypliny, uczciwości oraz solidnego przygotowania zawodowego.
Podsumowanie
Z punktu widzenia klienta nie mogą istnieć różnice pomiędzy wyprodukowanymi przemysłowo przedmiotami sterylnymi a oczyszczonymi, wysterylizowanymi w szpitalu czy gabinecie kosmetycznym. Poziom czystości mikrobiologicznej SAL musi być taki sam. Dekontaminacja musi być zamkniętym kręgiem z kontrolą jakości, który przerwany jest jedynie przez zastosowanie narzędzia podczas zabiegu. Udokumentowany proces sterylizacji ma zapewnić bezpieczeństwo klientom i personelowi oraz zabezpieczyć gabinet przed pozwem o potencjalne zakażenie.
BIBLIOGRAFIA
1. Program kursu kwalifikacyjnego z zakresu technologii sterylizacji i dezynfekcji.
2. Ustawa o zwalczaniu i zapobieganiu chorób zakaźnych u ludzi (DzU 2010.107.679)
3. Rozporządzenie Ministra Zdrowia w sprawie rodzajów i zakresu dokumentacji i medycznej oraz sposobu jej przechowywania (DzU 2010.149.1002).
4. Ogólne wytyczne 2011 r. Sterylizacji Wyrobów Medycznych
Joanna
Włodarczyk-Rajska
przewodnicząca Polskiego
Stowarzyszenia Rozwoju
Sterylizacji i Dezynfekcji
Medycznej (2012-2015),
kierownik Centralnej
Sterylizatorni w Centrum
Onkologii – Warszawa,
autorka programów
kursów kwalifikacyjnych
z zakresu technologii
sterylizacji i dezynfekcji
zaakceptowanych przez
Ministerstwo Zdrowia
Rafał Zaworonek
zawodowo związany
ze sterylizacją narzędzi
kosmetycznych,
propagator wiedzy
z zakresu sterylizacji
narzędzi w branży
kosmetycznej
Źródło: http://kosmetologiaestetyczna.com/