 Elektroporacja to nowoczesna metoda wspomagająca przenikanie makrocząsteczek z przestrzeni międzykomórkowej do wnętrza komórek. Technika ta wykorzystuje tworzenie kanałów w błonach komórkowych pod wpływem pola elektromagnetycznego. Krótkie impulsy elektryczne o wysokim napięciu powodują dezorganizację lipidów i powstanie nietrwałych przestrzeni w błonach komórkowych. W zasadzie elektroporacja jest procesem odwracalnym, ale parametry prądu ustala się indywidulanie do danej linii komórek. Zbyt niskie napięcie jest nieskuteczne, a zbyt wysokie może spowodować lizę komórek. Dobrze dobrane parametry zabiegu powodują, że jest to metoda bezpieczna i rzadko wywołuje działania niepożądane.
Elektroporacja to nowoczesna metoda wspomagająca przenikanie makrocząsteczek z przestrzeni międzykomórkowej do wnętrza komórek. Technika ta wykorzystuje tworzenie kanałów w błonach komórkowych pod wpływem pola elektromagnetycznego. Krótkie impulsy elektryczne o wysokim napięciu powodują dezorganizację lipidów i powstanie nietrwałych przestrzeni w błonach komórkowych. W zasadzie elektroporacja jest procesem odwracalnym, ale parametry prądu ustala się indywidulanie do danej linii komórek. Zbyt niskie napięcie jest nieskuteczne, a zbyt wysokie może spowodować lizę komórek. Dobrze dobrane parametry zabiegu powodują, że jest to metoda bezpieczna i rzadko wywołuje działania niepożądane.
Elektroporacja w kosmetologii zaczyna zastępować mezoterapię, która za pomocą igieł umożliwiała wprowadzanie produktów kosmetycznych do głębokich warstw skóry. Zjawisko elektroporacji zapewnia bezinwazyjny i bezbolesny transport aktywnych składników lub leków. Zastosowanie odpowiednich potencjałów elektrycznych inicjuje powstanie dodatkowych kanałów, które ułatwiają i przyśpieszają wnikanie składników odżywczych zawartych w kosmetykach do głębokich warstw skóry. Po zabiegu, czyli po zaprzestaniu działania napięcia elektrycznego, powstałe kanały zanikają odtwarzając ciągłą i integralną strukturę błony. Elektroporacja może być stosowana w przypadku blizn i trądzika pospolitego, usuwaniu zmarszczek i cellulitu, przy braku elastyczności i odwodnieniu skóry. Zjawisko elektroporacji nie powoduje efektów niepożądanych, a rezultaty widoczne są już od pierwszego zabiegu.
Zabieg elektroporacji można wykonać przy pomocy włoskich urządzeń Overline Elite. Jest to zabieg oparty na nowoczesnej technologii wspomagany opracowanymi do tego celu kosmetykami w szybki sposób poprawia kondycję skóry, spłyca zmarszczki, idealnie nawilża i przywraca skórze równowagę.

iSol Special Beauty to kolekcja ekskluzywnych i profesjonalnych kosmetyków, zaprojektowana do współpracy z nowoczesnymi i zaawansowanymi urządzeniami kosmetycznymi. iSol zapewnia lepsze efekty zabiegów wykonywanych na twarz, ciało lub przy usuwaniu owłosienia. Wszystkie kosmetyki zostały przebadane dermatologicznie na University of Ferrara we Włoszech. iSol gwarantuje wysoką tolerancję, wysoką jakość oraz całkowite bezpieczeństwo używania. Produkty idealne do cery wrażliwej, są wolne od alergenów, posiadają delikatne zapachy i przyjemną konsystencję. Wszystko to sprawia, że zabiegi są przyjemne i relaksujące
Do urządzeń Overline Elite polecamy stosowanie kosmetyków iSol, które stworzone zostały specjalnie do współdziałania z urządzeniami Elite.
Do elektroparacji wykorzystuje się:
Serum przeciwstarzeniowe iSol – Specjalne serum z płynnymi kryształkami zaprojektowane do zabiegów Elektroporacji dla dojrzałej cery, daje skórze blask i elastyczność gdy Elektroporacja pozwala na dyfuzję funkcjonalnych substancji.

SKŁADNIKI AKTYWNE
Emulgator z płynnymi kryształami – Emulgujące aktywne składniki pochodzące z oliwek. Przywraca barierę ochronną skóry, ma działanie nawilżające, promuje wchłanianie aktywnych składników.
Ekstrakt z morskiego rumianku – Funkcjonalny aktywny składnik pochodzący z morza. Ma działanie ujędrniające, przeciwzmarszczkowe oraz zwalcza wolne rodniki. Stymuluje syntezę kolagenu i aminoglikanów.
Kwas hialuronowy – Kwas hialuronowy ma działanie przeciwstarzeniowe, nawilżające, kojące i wygładzające. Dzięki niemu skóra ma młodszy i bardziej zrelaksowany wygląd.
Wyciąg z żeń-szenia – Znany z właściwości rewitalizujących i odżywczych oraz stymulacji mikrokrążenia.
Wyciąg z aloesu – Ma działanie nawilżające, kojące i przeciwstarzeniowe.
Serum równoważące iSol – Specjalne serum z płynnymi kryształkami zaprojektowane do zabiegów Elektroporacji dla dojrzałej skóry, ma właściwości równoważące, cenne składniki aktywne regulują wydzielanie sebum i również regulują nawilżenie skóry poprzez redukowanie świecenia typowego dla tłustej skóry. Elektroporacja pozwala na transport aktywnych składników.

SKŁADNIKI AKTYWNE
Emulgator z płynnymi kryształami – Emulgujące aktywne składniki pochodzące z oliwek. Przywraca barierę ochronną skóry, ma działanie nawilżające, promuje wchłanianie aktywnych składników.
Wyciąg z alg Laminaria saccharina – Wodorosty mające działanie regulujące wydzielanie sebum, hamujące lipazę(enzym odpowiedzialny za rozklad triglicerydów w wolne kwasy tłuszczowe co prowadzi do namnażania się bakterii i procesów zapalnych) oraz regulują nawilżenie.
Wyciąg z oczaru – Ma działanie kojące, ściągające oraz stymuluje mikrokrążenie.
Wyciąg z łopianu – Regeneruje komórki, poprawia ich aktywność, ma działanie ściągające i oczyszczające.
Kompleks witamin: B5, B6, H, PP, hydrolizowanego białka drożdży – Składający się z witaminy B6, PP, pro-witaminy B5, witaminy H, allantoiny, hydrolizowanego białka drożdży. Zostało udowodnione, że ma wpływ na redukcję lipogenezy gruczołów łojowych, zatrzymuje 5-alfa-reduktazy(enzym uczestniczący w produkcji sebum) oraz poprawia morfologię skóry.
„Elektroporacja i jej zastosowanie” NINA SKOŁUCKA1, JOLANTA SACZKO1, MAŁGORZATA KOTULSKA2, JULITA KULBACKA1, ANNA CHOROMAŃSKA1 1Akademia Medyczna we Wrocławiu, Katedra i Zakład Biochemii Lekarskiej, kierownik: prof. dr hab. A. Gamian; 2Politechnika Wrocławska, Instytut Inżynierii i Aparatury Biomedycznej we Wrocławiu, kierownik: prof. dr hab. inż. lek. H. Podbielska
Więcej na: http://cosnetblog.pl/





















 Na pewno każdy z nas wie, jak pozytywny wpływ na nasze zdrowie i wygląd ma korzystanie z sauny. Jednak o zdrowie i poprawę wyglądu można zadbać przy pomocy niskich temperatur.
Na pewno każdy z nas wie, jak pozytywny wpływ na nasze zdrowie i wygląd ma korzystanie z sauny. Jednak o zdrowie i poprawę wyglądu można zadbać przy pomocy niskich temperatur. 
 Zdrowia, ale i długowieczności, jeśli weźmiemy pod uwagę, że kefir wywodzi się z Kaukazu – krainy, w której żyje około 40% najstarszych ludzi świata. Czy i nam kefir pomoże dłużej cieszyć się formą i zdrowiem?
Zdrowia, ale i długowieczności, jeśli weźmiemy pod uwagę, że kefir wywodzi się z Kaukazu – krainy, w której żyje około 40% najstarszych ludzi świata. Czy i nam kefir pomoże dłużej cieszyć się formą i zdrowiem? 
 Tę czynność codziennie wykonują miliony osób na całym świecie. Niedawno sklasyfikowano ją jako zaburzenie psychiczne. O co chodzi?
Tę czynność codziennie wykonują miliony osób na całym świecie. Niedawno sklasyfikowano ją jako zaburzenie psychiczne. O co chodzi? 
 Czereśnie to bogate źródło przeciwutleniaczy, które są niezastąpioną bronią w walce z wolnymi rodnikami. Wiele luksusowych kosmetyków silnie odmładzających i liftingujących bazuje na wyciągach z czereśni. Owoce te mają nie tylko dobroczynny wpływ na naszą urodę ale i na zdrowie.
Czereśnie to bogate źródło przeciwutleniaczy, które są niezastąpioną bronią w walce z wolnymi rodnikami. Wiele luksusowych kosmetyków silnie odmładzających i liftingujących bazuje na wyciągach z czereśni. Owoce te mają nie tylko dobroczynny wpływ na naszą urodę ale i na zdrowie.
 Lubisz luźny, niezobowiązujący styl z nutą elegancji? Mamy dla Ciebie garść inspiracji od modelki Mirandy Kerr.
Lubisz luźny, niezobowiązujący styl z nutą elegancji? Mamy dla Ciebie garść inspiracji od modelki Mirandy Kerr. 

 Bio
Bio
 Elektroporacja to nowoczesna metoda wspomagająca przenikanie makrocząsteczek z przestrzeni międzykomórkowej do wnętrza komórek. Technika ta wykorzystuje tworzenie kanałów w błonach komórkowych pod wpływem pola elektromagnetycznego. Krótkie impulsy elektryczne o wysokim napięciu powodują dezorganizację lipidów i powstanie nietrwałych przestrzeni w błonach komórkowych. W zasadzie elektroporacja jest procesem odwracalnym, ale parametry prądu ustala się indywidulanie do danej linii komórek. Zbyt niskie napięcie jest nieskuteczne, a zbyt wysokie może spowodować lizę komórek. Dobrze dobrane parametry zabiegu powodują, że jest to metoda bezpieczna i rzadko wywołuje działania niepożądane.
Elektroporacja to nowoczesna metoda wspomagająca przenikanie makrocząsteczek z przestrzeni międzykomórkowej do wnętrza komórek. Technika ta wykorzystuje tworzenie kanałów w błonach komórkowych pod wpływem pola elektromagnetycznego. Krótkie impulsy elektryczne o wysokim napięciu powodują dezorganizację lipidów i powstanie nietrwałych przestrzeni w błonach komórkowych. W zasadzie elektroporacja jest procesem odwracalnym, ale parametry prądu ustala się indywidulanie do danej linii komórek. Zbyt niskie napięcie jest nieskuteczne, a zbyt wysokie może spowodować lizę komórek. Dobrze dobrane parametry zabiegu powodują, że jest to metoda bezpieczna i rzadko wywołuje działania niepożądane.


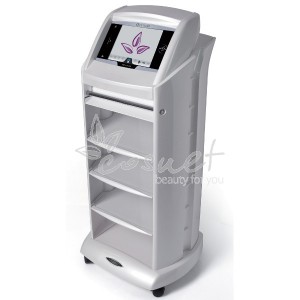 Dzięki innowacyjnemu urządzeniu jakim jest OVER3132-12 RESOLUTION STIM MASSAGE mamy możliwość połączenia dwóch niezwykle skutecznych zabiegów w walce o szczupłą sylwetkę: pressomasaż i elektrostymulacja.
Dzięki innowacyjnemu urządzeniu jakim jest OVER3132-12 RESOLUTION STIM MASSAGE mamy możliwość połączenia dwóch niezwykle skutecznych zabiegów w walce o szczupłą sylwetkę: pressomasaż i elektrostymulacja.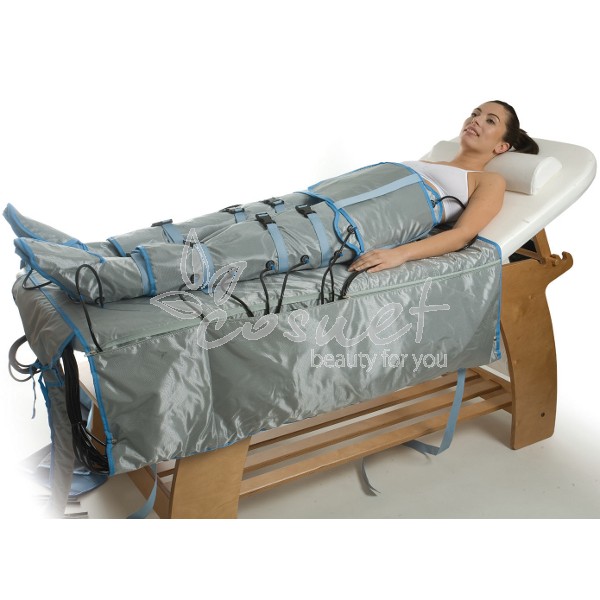 Dzięki szerokiemu wyborowi programów zabieg można wykonać we wszystkich sekcjach od razu bądź wybrać tylko jedną np. same nogi.
Dzięki szerokiemu wyborowi programów zabieg można wykonać we wszystkich sekcjach od razu bądź wybrać tylko jedną np. same nogi.







 Rozstępy to problem, który dotyczy niemal 90% kobiet w ciąży i co drugiej osoby w okresie dojrzewania. Osób, dla których zmorą są szpecące skórę biustu, brzucha, ud czy pośladków pasma, jest jednak więcej. Podpowiadamy jak skutecznie leczyć mało estetyczne pręgi na ciele.
Rozstępy to problem, który dotyczy niemal 90% kobiet w ciąży i co drugiej osoby w okresie dojrzewania. Osób, dla których zmorą są szpecące skórę biustu, brzucha, ud czy pośladków pasma, jest jednak więcej. Podpowiadamy jak skutecznie leczyć mało estetyczne pręgi na ciele.